第一次世界大戦を挟み胃癌手術の進歩は少し停滞していた時期もあったが、1930年代に入ると、手術の安全性が向上し、手術成績の向上に目が向けられるようになった。そして、胃癌の手術成績を良くするためには何が必要か、欧米と日本とで少し異なる方向へ進んでいった。
米国では、「切除範囲を拡大することで根治性を高める」という考えが広まった。つまり、幽門部の癌であっても胃全摘術を行い、他臓器合併切除 (膵尾脾切除) や大網広範囲切除を含めた拡大手術を推し進めていった。一方、日本では、「これまでの手術で再発が多く生存期間が短いのは、リンパ節郭清が不十分なため」という考えから、適切なリンパ節郭清範囲の確立に取り組んでいった。その中で、リンパ節郭清を行う上で必要となる他臓器合併切除を積極的に施行するようになった。
最初の胃全摘術 (56歳女性) は、1897年にスイスZürich大学のSchlatterによって報告された11)。この時の再建法は、空腸をそのまま挙上させて食道空腸吻合をおく簡単な方法であった。胃全摘術は、手術死亡率の高さや術後の栄養管理に対する不安などから普及に時間がかかったが、手術の安全性の向上と共に症例数は増加していった。そして、1940年代には、アメリカのMayo ClinicやLahey Clinicを中心として、幽門部の癌であっても胃全摘術が積極的に施行され、胃切除症例における胃全摘術の頻度は15%にまで上昇した12)。さらに、1950年にLaheyらは、胃全摘術36例について、手術死亡率が8.3%、3年生存率が21%であることを報告し、手術の安全性と長期生存への期待を示した13)。こうして、早期胃癌に対しても積極的に胃全摘術を行う方針を進めていった。
一方、日本での最初の胃全摘術の報告は、1902年の北川乙次郎によるものとされている14)。しかし、1938年、九州帝国大学 (現在の九州大学) の後藤七郎は、三宅速による1914年の胃全摘術をわが国での第1例目とし、21例の胃全摘術の経験を報告している15)。前述のLaheyらの報告を受けて、1950年代の日本でも胃全摘術の頻度が増加した時期があったが、日本ではむしろ、胃癌の進展と胃の切離線について、胃全摘術を回避するための議論が進められることになる。
1903年、Mikuliczにより膵部分切除の報告がなされたが16)、その手術の困難さや危険性から、膵合併切除は局所進展を認める場合にのみ行われていた。その後、手術の安全性の向上に伴い、膵上縁リンパ節を郭清するための膵合併切除が試みられるようになった。そして、1948年、アメリカのBrunschwigは膵尾脾切除を伴う胃全摘術14例の報告を行った17)。この報告は日本にも広まり、膵尾脾切除の症例数は増加した。1955年の癌研究会附属病院 (現在のがん研有明病院)、梶谷鐶らの報告では57例18) (1960年には210例の報告19))、1956年の千葉大学、中山恒明らの報告20)では113例、膵尾脾切除例を対象としてリンパ節転移状況が詳細に検討された。当時は、原発巣の膵浸潤、または脾動脈幹リンパ節への転移が膵尾脾切除の適応であった。両報告ともに、膵上縁、特に脾動脈幹リンパ節への転移頻度が高率であり、日本では、リンパ節郭清のための膵尾脾切除がその後も続けられていくことになる (2.1.6参照)。
大網にリンパ流があるという考えから、イギリスの外科医Grovesがはじめて大網切除を考案したのは1910年のことである21)。既に現在の大網・網嚢切除である、大網と横行結腸間膜前葉の切除を提唱していた。この術式は海を渡ったドイツで広まり、当初はリンパ行性転移を考慮して大網切除を行っていたが、やがて腹膜播種の観点から大網切除が必要という考えに変化した。そして、1933年、ドイツに留学していた東北大学の武藤完雄は、Wien大学でFinstererの手術を見学し、日本へこの術式を持ち帰った。1958年、武藤らは大網切除643例について播種の状況を詳細に報告した22)。一方、1939年、イギリスのOgilvieによる大網広範囲切除の報告23)を受けて、大網切除はアメリカに普及していった。
1960年、アメリカのLawrenceらは、1951年以降の拡大手術 (胃全摘術、膵尾脾切除、大網広範囲切除) とそれ以前の幽門側胃切除術を比較し、両者の生存期間に差は認められなかったと報告した24)。その後、アメリカでは拡大手術に対して消極的となり、リンパ節郭清に着目することはなく、1990年代の臨床試験の時代 (Dutch trialやMedical Research Council〔MRC〕trial) を迎えることとなる。
欧米で胃全摘術や他臓器合併切除に目が向けられていた頃、日本では胃の切離断端の確保とリンパ節郭清に注目した手術術式の改良がなされていた。
癌研究会附属病院 (現在のがん研有明病院) の久留勝は根治手術後の再発部位について、遠隔臓器再発、腹膜再発、局所再発、リンパ節再発に分類して検討し、1942年にその結果を報告した25)。当時は再発の診断が難しく、胃癌根治切除後の再発症例120例のうち25例が部位不明であったが、遠隔臓器再発12例、腹膜再発32例、局所再発25例、リンパ節再発26例という結果を報告した。この結果を受けて、局所再発を責任持って防止すべきであり、リンパ節再発の防止に最大の努力を注ぐべきであると結論付けた。これは、局所進展とリンパ行性進展が外科治療の適応という1898年のMikuliczの考えと同様である。
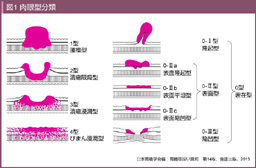
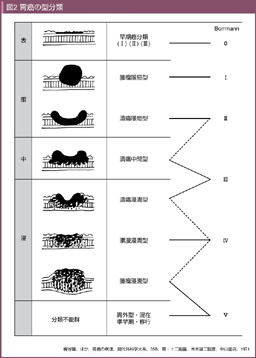
局所進展に対しては、十分な切離断端の確保が必要であり、それには肉眼型の評価が重要である。1901年にBorrmannが肉眼型と胃癌の進展との関連を報告しており、このBorrmannの肉眼型分類は胃癌取扱い規約の肉眼型分類の原型となっている (図1)。一方、癌研究会附属病院の梶谷鐶は、1950年に肉眼型を限局型、中間型、浸潤型の3つに分類しており (図2) 26)、これは胃癌の壁内進展を癌と周囲組織との境界の鮮明度のみから評価している。そして、胃癌治療ガイドラインでは肉眼型が限局型か浸潤型かによって確保すべき切離断端距離を分けている (3.1参照)。
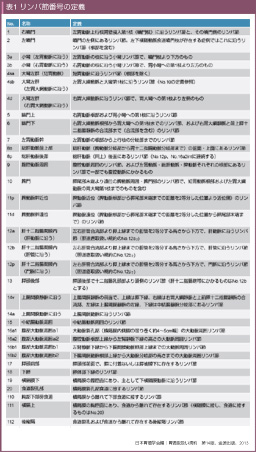
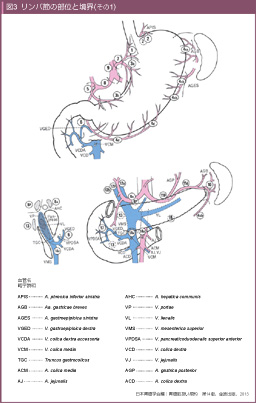
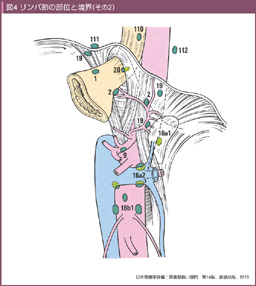
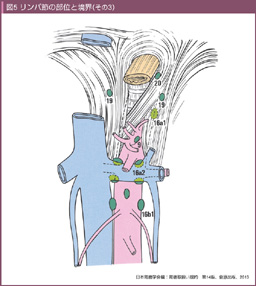
リンパ行性進展に対しては、十分な範囲のリンパ節郭清が必要である。リンパ節郭清範囲の確立には、胃のリンパ流研究の発展が不可欠であり、代表的なリンパ流理論は、1903年にハンガリーのPólya27)、日本では1936年に井上與惣一28)により報告された。梶谷はこれらのリンパ流理論を臨床に応用してリンパ節郭清についての検討を続け29)、1953年に系統的リンパ節郭清の報告を行った30)。なお、胃癌取扱い規約のリンパ節番号は、井上のリンパ流理論を基に定義されており (表1、図3、4、5)、現在も使用されている。
系統的リンパ節郭清の確立に伴い、1960年代以降、日本における標準手術はD2リンパ節郭清 (胃全摘術の場合は膵尾脾合併切除) となった。そして、さらに手術による根治性を高めるために、拡大手術を展開していった。リンパ節郭清範囲の拡大としては、大動脈周囲リンパ節郭清が開発され、1990年代に臨床試験が行われた (5.3参照)。また、局所の切除範囲拡大として、左上腹部内臓全摘やAppleby手術が考案されたが、期待したほど治療効果が認められず、過大侵襲であることから一般的な治療法にはならなかった。
1962年に胃癌研究会が発足し、胃癌取扱い規約の初版が公刊された。これにより、全国に系統的リンパ節郭清が広まり、1つの規約に基づいた胃癌症例の集積が可能となった。この胃癌取扱い規約は改訂を重ね、2010年出版の第14版が最新となっている。また、2001年には胃癌治療ガイドラインが作成され、胃癌治療の道標として活用されるようになった。2004年と2010年に改訂され、現在は第3版が出版されている。標準治療を明記した胃癌治療ガイドラインの発刊に伴い、第13版まで包括的診療のガイドとしても機能していた「取扱い規約」は、「ガイドライン」との棲み分けが必要となった。そこで、第14版の胃癌取扱い規約は、腫瘍の状態 (原発巣、転移、進行度) と治療の評価 (手術・内視鏡治療の根治性、薬物の効果) を記録するための基本ルールを中心とした内容となっている。
一方、欧米では、Union Internationale Contre le Cancer (UICC)によるTNM分類が、各種の悪性腫瘍に対する国際的な情報のツールとして広く利用されている。TNM分類はまず体表の癌 (乳癌、喉頭癌) を対象として1953年に発表された。その後、胃癌やその他の悪性腫瘍についても編纂が進められ、TNM Classification of Malignant Tumoursの第1版が1968年に出版された。現在、2010年に出版された第7版が用いられている。
日本と欧米では、胃癌治療の変遷が異なっており、長年にわたり胃癌取扱い規約とTNM分類との間には相違があった。しかし、今回の第14版の胃癌取扱い規約では、国際標準化のため、同時期に改訂されたTNM分類第7版との整合性をとるように改訂がなされた。最大の変更点は、リンパ節転移の評価方法である。胃癌取扱い規約第13版までは、腫瘍の局在に応じてリンパ節番号に第1〜3群とMを定義し、転移のあるリンパ節の部位によって、リンパ節転移の評価を行っていた。しかし、第14版ではTNM分類の評価方法に合わせる形で、領域リンパ節 (No.1-12, 14v) の中での転移個数でリンパ節転移の評価を行う方法に変更された。
GI cancer-net
消化器癌治療の広場